Кои са основните фактори за отключване на заболяване на щитовидната жлезa и кои са най-честите тиреоидни заболявания?
Щитовидната жлеза eдна от важните жлези с вътрешна секреция. Тя се намира в основата на шията под гръкляна и дяловте й се разполагат като крила на пеперуда от двете страни на трахеята, свързани от напречна част, наречена истмус. Щитовидната жлеза произвежда хормони - Т3, Т4 и калцитонин, чиято основна роля е осигуряване на обмяната на веществата, растежа и развитието на всички клетки и органи.
Здравата щитовидна жлеза е мека и обикновено почти не може да се усети при опипване. Когато е уголемена, се напипва и нерядко се вижда при оглед – състояние, познато като гуша.
Рисковите фактори за отключване на тиреоидно заболяване могат да се разделят на две основни групи - вътрешни фактори/генетични/ и външни фактори от околната среда - йоден дефицит, стрес, радиация, тютюнопушене, някои вируси и бактерии и др.
Какво представлява Тиреоидитът на Хашимото?
Тиреоидитът на Хашимото е на практика най-честото ендокринно заболяване. По своята патогенеза представлява органспецифично автоимунно заболяване, което означава, че засяга почти само щитовидната жлеза. Дължи се на генетично предраположение, т.е човек унаследява комплекс от гени, които водят до нарушение в имунната система, така че тя погрешно разпонава като чужди собствените си белтъци. Настъпва "автоагресия"- организмът реагира срещу собствената си щитовидна жлеза с възпалителна реакция, която уврежда клетките на жлезата, а с това и нейната функция.
Отключващи фактори, както вече споменахме, могат да са стресът, радиацията, тютюнопушенето, йодният прием, някои пестициди и фактори, замърсяващи околната среда.
Какви са симптомите?
Сам по себе си Тиреоидитът на Хашимото няма типични оплаквания. Въможно е пациентите да усещат дискомфорт и напрежение в предната част на шията, както и увеличение и уплътнение на щитовидната жлеза. Това е резултат от натрупването на клетки на възпалението /лимфоцити/ в паренхима на жлезата. Равитието на други симптоми зависи от компенсаторните качества на жлезата, респективно от промяната в нивата на тиреоидните хормони.
При основната част от пациентите с болест на Хашимото се равива хипотиреоидиъм /намалена функция на жлезата/, в резултат на супресивните свойства на антитиреоидните антитиела. Хипотиреоидумът бива явен или субклиничен, както траен или преходен.
Характерните оплаквания на пациентите с Хипотиреоидиъм са доста неспецифични: загуба на енергичност, лесна уморяемост, проблеми със съня, зиморничавост, суха кожа, косопад, леко повишение на теглото /средно около 5кг/ и затруднение да се намали теглото, проблеми с паметта, мускулни крампи и ставни болки, усещане за изтръпване в ръцете и краката, запек, подпухналост по лицето /особено на очите/, ръцете, глезените и краката поради натрупване на течност, депресия, забавяне на сърдечната честота, малко по-високо кръвно налягане, по-високо ниво на холестерола, нередовен менструален цикъл.
Рязкото наддаване на тегло с над 15 кг НЕ Е характерно за Тиреоидита на Хашимото! Болестта на Хашимото може да предизвика и намаление на сексуалното желание.
Кого засяга Тиреоидитът на Хашимото?
Болестта на Хашимото е най-честото тиреоидно забояване, честотата му в различните райони на света варира между 5 и 10 %. Болестта може да се развие при мъже, жени във всяка възраст и деца, но е най-често срещана при жени на възраст между 30 и 50 години. Съотношението между двата пола е 20:1 в полза на жените. Заболяването е относително най-честото тиреоидно заболяване в детска възраст, нараствайки прогресивно през пубертета.
Тенденцията е честотота на разпространение на заболяването, в това число и в България, да нараства, като в последните едно - две десетилетия тя се е увеличила двукратно.
Това се дължи на повишените диагностични възможности, с които разполагаме към момента, на повишения прием на йод, на високата честота на вирусните инфекции, стрес, повишена радиация и замърсяване на околната среда с химически и други фактори, като тук се включва не на последно място и приемът на някои медикаменти.
Как се поставя диагнозата Тиреоидит на Хашимото? Какви изследвания трябва да се провеждат при съмнение за заболяването?
За поставянето на точната диагноза са необходими комплексни изследвания, които включват:
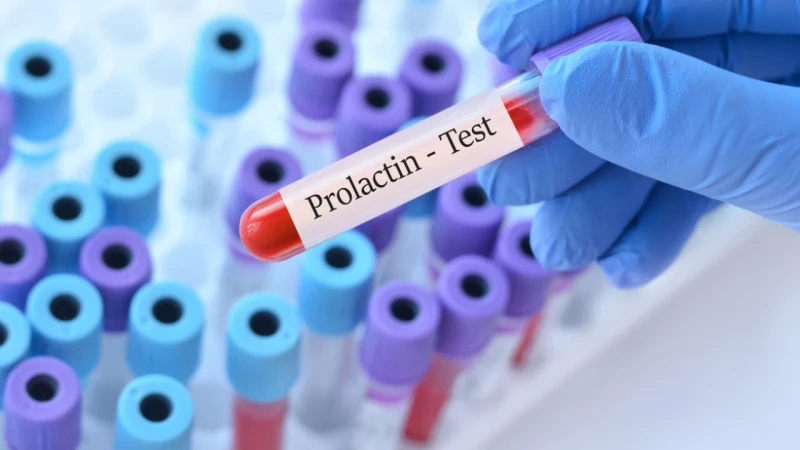
- хормонални изследвания, показващи функционалното състояние на жлеата – ТСХ, ФТ3, ФТ4;
- имунологични изследвания, свидетели на автоимунна реакция - антитиреоидните антитела- ТАТ и анти-Тпо /МАТ/.
Не на последно място по значение, изследването с ехограф също е от ключово знчение, тъй като то дава информация по отношение на структурата на жлезата и нейното кръвоснабдяване.
Каква е честота на заболяването по време на бременност и какви негативни последствия може да има при бременни?
Заболяванията на щитовидната жлеза са сравнително често срещани сред бременните жени. Хипотиреоидизмът /дефицит на тиреоидния хормон/ се среща при поне 2 до 3 процента от бременните, докато хиперетиреоидизмът /повишени нива не тиреоидния хормон/ се среща при до един процент от всички бременни.
Тиреоидният хормон на майката е нужен за развитието на плода. Бъдещата майка трябва да синтезира достатъчно от тиреоидния хормон тироксин и да го прати на плода в утробата си в ранния период на бременността, когато се формират мозъкът и мозъчната кора. Тогава плодът няма собствена щитовидна жлеза, която да произвежда тиреоидни хормони. А за да бъде интелигентно новороденото, то трябва да има качествено формиран мозък, особено кортекс - мозъчната кора, която определя нивото на интелигентност на човека.
По време на бременността количеството тиреоиден хормон, нужен както на майката, така и на бебето, се увеличава със средно oколо 50 процента, затова при жените със заболявания на щитовидната жлеза, които възпрепятстват произвеждането на хормона, както е при Тиреоидита на Хашимото, произвеждането на необходимото количество хормон се оказва невъзможно.
Предвид това, е много важно всяка жена с анамнеза за хипотиреоидизъм да уведоми своя лекар или ендокринолог, веднага след като установи, че е бременна. Друг, също важен въпрос по време на бременността, e наличието на антитела, наречени тиреопероксидазни антитела (TPO Ab). Изследването на тези показатели е изключително важно, за да може да бъде определена необходимостта и дозировката на медикаментите, които помагат поддържането на нормални нива на тиреоидните хормони. По време на бременност е необходим по-чест контрол на тиреоидните показатели, за да се подсигури поддържането на нивата на тиреоидния хормон. Обикновено се препоръчва изследване на нивата на тиреоидния хормон на всеки четири седмици. Това се прави с цел поддържане на нивата на TSH в кръвта под 2.5mlU/L.
Това е утвърдената в световен мащаб стойност, която ще подпомогне безпроблемното протичане на бременността и раждането.
Въпреки огромната значимост на тиреоидните хормони по време на бременността, към момента нито едно ръководство на водещите асоциации – европейската и американската, не препоръчва скрининг за всички, а единствено за рисковите групи.
Те включват:
- възраст над 35 години;
- симптоми, предполагащи нарушена функция на щитовидната жлеза;
- симптоми на завишен или понижен тиреоиден хормон;
- заболявания в семейството;
- затлъстяване и други.
Хипотиреоидизмът по време на бременност може да е причина за прееклампсия, отлепване на плацентата и вродени малформации на плода.
Вроденият хипотиреоидизъм се среща при 1 на 4000 живородени деца и ако остане неразпознат и нелекуван, става причина за изоставане в психическото, умственото и физическото развитие. Изследването на нивата на TSH се прави на всяко новородено в рамките на 72 часа след раждането и е част от ранния скрининг за хипотиреоидизъм.
Йодният дефицит през бременността се смята за една от главните причини за вроден хипотиреоидизъм и кретенизъм. В райони с доказан йоден дефицит заболяванията се срещат два пъти по-често, а вродените малформации - до 4 пъти по-често. Намаленият прием на йод с храната и водата е причина и за ранна интраутеринна смърт на плода, понякога съчетана с тежки малформации. В тези райони за профилактика на йодния дефицит по време на бременност е задължителен прием на 0,15мг KI- калиев йодит дневно. Най-богати на йодни съединения са ядките - орехи, бадеми, фъстъци и всяка морска храна.
Йодът е хранително вещество, необходимо за произвеждането на тиреоидния хормон. Бременните жени се нуждаят от диета, богата на повече йод, отколкото пациентките, които не са бременни, за да поддържат нормална функция на щитовидната жлеза. Дори лекият дефицит на йод при бременните се свързва с понижена интелигентност при децата.
Масово йодираната сол /сол, богата на йод/, се смята за начин за борба с йодния дефицит. В България действа Националната програма за йододефицитната профилактика, тя е законово указана, според което солта, която приемаме, трябва да е йодирана. Една от основните мисии на масовата йодна профилактика е всяка жена да влезе в бременността си с адекватен йоден прием. Много от бременните, особено в големите градове, употребяват алтернативни видове сол, смятайки ги за по-полезни.
Препоръчва се всички бременни, кърмещи, или планиращи бременност женида приемат ежедневно 150 микрограма йод като добавка, независимо от приетия с храната.
Бременните и кърмещите жени могат да задоволят нуждите си от йод, като употребяват йодирана готварска сол, храни, които се произвеждат с йодирана сол (хляб, сирене, мляко) и продукти, които са естествени източници на йод (риба и морски дарове).
В България все повече се употребява хималайска сол, розова сол, черна сол като се смятат за по-здравословна. Проблемът е, че тези видове сол не съдържат достатъчно йод!
Оставен нелекуван, хипотиреоидизмът разстройва бременността. Лечението трябва да започне веднага след установяване на заболяването. Дозите на медикаментите са по-високи по време на бременност, като при необходимост могат да се повишат, но след задължително изследване на стойността на TSH.
Желателно е стойностите на хормона да се изследват на всеки 28 дни, докато трае бременността, а за нейното нормално протичане стойността на FSH трябва да е под 2.5mUI/ml. Кърменето при хипотиреоидизъм не е противопоказано, ако дневната доза на препарата за лечение не надвишава 0,10 мг.
Какво е важно за диетата при Тиреоидит на Хашимото?
Въпросът с хранителните добавки и диетите при тиреоидита на Хашимото е много оспорван. Има например редица проучвания, които откриват връзка между заболяването и приема на глутен, или дефицита на определени хранителни вещества. Но засега медицинската общност в Европа и САЩ не ги е приела като достатъчни доказателства, за да се дават като официални препоръки. Официалните препоръки са за здравословен и балансиран режим на хранене с много пресни плодове и зеленчуци.
Все пак има някои неща, които пациентите с автоимунното заболяване може да опитат, стига да не се отива до крайности.
По отношение на безглутеновата диета обяснението е, че молекулата на глутена прилича много на хормоните на щитовидната жлеза. Така наличието на повече глутен в организма дразни погрешно насочената имунна система, която произвежда все повече антитела. Има проучвания, според които спазването на безглутенов адиета за известен период от време помага за овладяването на някои от неприятните прояви на Хашимото - умора, лоша концентрация. Глутенът е протеин, който се съдържа в много зърнени храни - пшеница, ръж и дори в овесените ядки (съвсем малко). Той придава еластичността на тестото. Безглутеновата диета се препоръчва официално само за хората с цьолиакия, които обаче са около 1% от населението.
Препоръката е такъв режим да се спазва 3 до 6 месеца. Съображението в случая е, че трайното изключване на глутена ще лиши хората от консумацията на пълнозърнести продукти, които пък доставят много фибри, витамини и минерали.
Най-важно за здравето на щитовидната жлеза е адекватният прием на йод, което за нашата страна се осигурява чрез консумация на йодирана сол по съответния стандарт за страната. Дневната нужда на организма от йод е 150 мkg, а по време на бременност - 250 mkg. Консумацията на "модерната" в последно време Хималайска сол е вредна за щитовидната жлеза, защото не съдържа йод. Районите, от които се добива, са с най-тежък йоден дефицит и висок процент на хипотиреоидизъм, в това число и на вроден такъв, обозначаван като Кретенизъм. Хималайската сол е диетична сол и тя се дава само при определени случай по препоръка на лекар, например при кардиологични пациенти на терапия с Кордарон, който е богат на йод.
Хималайската сол категорично не трябва да се консумира от бременни, тъй като нуждите от йод по време на бременност са много по-високи и това може да доведе до хипотиреоидно състояние на плода. От друга страна, прекомерната консумация на йод чрез храни като млади орехчета, морски дарове, водорасли /келп/ или в хранителни добавки, може да повлияе негативно функцията на щитовидната жлеза и да отключи автоимунна реакция. Затова консумацията на тези храни, трябва да се ограничи максимално при хора, страдащи от тиреоидни заболявания. По отношение на т.нар "струмигенни храни"- зеле, брюкселско зеле, броколи, ряпа, карфиол,соевите произведения, съдържат органични вещества, които влошават хипотиреоидизма и също трябва да се се консумират в ограничени при пациентите с хипотиреоидизъм.
Все пак всеки сам трябва да намери правилния път за себе си.
Суплементирането с различни антиоксиданти, витамини и минерали може да помогне на пациентите да се чувстват добре. Това е важно, защото много хора постигат оптимални нива на хормоните, но продължават да се чувстват изтощени и без енергия.
Добре е да следите нивото на витамин D в организма си - особено през зимните месеци много хора са с дефицит. При установен дефицит може да се приемат добавки. Добра работа биха могли да свършат готови препарати с омега-3 мастни киселини, които често се комбинират с витамин Е. Този витамин спомага за детокса на черния дроб. Противовъзпалителният ефект на омега-3 пък е доказан в много проучвания.
Микроелементът СЕЛЕН има важно значение както за секрецията на тиреоидните хормони, така и за имунната система, като той играе ролята на имуномодулатор. Потенцира защитните свойства на имунната система по отношение на чужди агенти като бактериии вируси и потиска автоимунните реакции. Освен това Селенът е мощен антиоксидант, уловител и инактиватор на вредните свободни радикали.
Богати на селен са бразилският орех, сардините, чесновият лук.
Цинкът също често се приема от пациенти с тиреоидит на Хашимото, защото (доказано в проучвания) подпомага имунната система. Приемът му е уместен, особено през зимния период, когато ни атакуват грип и други вируси. Магнезият е друг ценен елемент, който е добре да приемаме периодично. Той укрепва нервната система, действа срещу депресивните настроения, характерни при болестта на Хашимото.
Какво е лечението и как се проследява?
На този етап медицината не разполага със специфично лечение на заболяването. Лечението с имуносупресори и глюкокортикоиди, опитвано в миналото, не е ефективно, има много странични действия и не се прилага!
Прием на медикаменти се налага само при променена функция на жлезата, т.е при промяна най-вече на ТСХ, като при развието на хипотиреоидизъм /завишени стойности на ТСХ/, може да се наложи ежедневна заместителна терапия със синтетичен хормон на щитовидната жлеза – левотироксин (Euthyrox, L-Thyroxin). Той е идентичен с естествения хормон, произвеждан от щитовидната жлеза. Лечението повлиява позитивно всички симптоми на хипотиреоидизъм.
Важно условие е да се приема сутрин на празен стомах, поне 30 минути преди закуска и кафе с чаша вода. За да се определи правилната доза на левотироксин, първоначално, се проверява нивото на TSH след 4 седмици лечение.
Прицелното ниво на ТСХ е различно за млади и за възрастни, като трябва да се отчитат и съпътсващите заболявания.
Лечението с левотироксин е обикновено през целия живот, като нивото на TSH трябва да се проверява на всеки шест месеца, а ехография се прави веднъж годишно. Левотироксин няма почти никакви странични ефекти, когато се използва в подходящата доза и е относително евтин.
Много важно е да отбележа, че препоръката за увеличаване на дозата през зимата и намаляване през лятото не се използва от много години. Необходимо е да се направи адекватна актуална оценка на функционалното състояние на жлезата, за да се вземе решение за корекция на дозата назаместителната терапия.
Още веднъж искам да обърна внимание, че ЙОД-съдържащите препарати могат да компромпроментират леченито на Тиреоидита на Хашимото и не бива да се използват от пациентите с това заболяване!




 На тази страница може да промените избора си по всяко време след като се запознаете и прочетете
На тази страница може да промените избора си по всяко време след като се запознаете и прочетете